Во время поражения миокарда инфарктом, поступление крови в сердечную мышцу полностью прекращается. Происходит отмирание части мышечной ткани, а в результате образуется рубец, который впоследствии снижает работоспособность сердца. Возникающие осложнения инфаркта являются настоящей угрозой.
Вредная привычка №1. Не двигаться
Год спустя после инфаркта — это временной период, требующий особого внимания. Необходимо уделить повышенное внимание своему здоровью! В течение всего этого времени крайне важно следить за состоянием сердца под тщательным присмотром кардиолога, строго выполнять все его рекомендации и вести здоровый образ жизни.
В большинстве случаев осложнения возникают до полного образования рубца на миокарде и частичной адаптации сердца к новым условиям, что обычно занимает продолжительное время — от нескольких месяцев до нескольких лет. Например, при поражении узлов, ответственных за согласованную работу отделов сердца, возникает аритмия. У ряда пациентов также наблюдается выпячивание стенок сердца в зоне инфаркта. Это состояние называется аневризмой и может привести к разрыву сердца в месте ее образования. Аневризма становится хронической после окончательного образования рубца. В этот момент она вызывает сердечную недостаточность, что приводит к постоянным нарушениям кровотока в органах.
Справка
Некоторые пациенты переносят часть сердечных приступов, ходя. Это становится заметно на электрокардиограмме в последствии. Через год после приступа вероятность госпитализации с повторным составляет 9%. Второй приступ значительно снижает вероятность полного выздоровления.
Восстановление после инфаркта
Совет
Приступая к первоначальному этапу выздоровления, необходимо аккуратно подойти к вопросу постельного режима, так как он может негативно повлиять на кровообращение. Если врач подтвердил допустимость, то здоровой части сердечной мышцы будет полезно проводить тренировки.
Справка
Люди, пережившие инфаркт, обязаны каждый день контролировать уровень артериального давления и пульса. Нормальные значения могут отличаться. Уровень давления у человека после инфаркта не должен превышать 130 на верхнем показателе и 80 на нижнем.
Следует активно противостоять избыточному весу после перенесенного сердечного приступа. Одним из основных индикаторов здоровья является соотношение между ростом и весом, определяемое индексом массы тела. Рекомендуемые значения этого показателя составляют от 20 до 25 кг/м2. Кроме того, различаются целевые значения окружности талии. У женщин она должна быть менее 80 см, а у мужчин – менее 94 см. Важно стремиться к достижению данных показателей для поддержания здоровья и профилактики повторных сердечных приступов.
Медики рекомендуют отказаться от углеводов, которые быстро усваиваются организмом, снизить потребление насыщенных жиров и транс-изомеров жирных кислот (колбасы, кондитерские изделия, жирные мясо). Также следует ограничить употребление соли. Рекомендуется употреблять больше овощей, фруктов, цельнозерновых продуктов, нежирных молочных продуктов, бобовых, постного мяса и птицы. Растительные масла, такие как оливковое, горчичное, льняное и рыжиковое, являются полезными. Орехи и рыба можно употреблять в умеренных количествах. Не забывайте, что любой алкоголь и особенно курение опасно ускоряют пульс.
Здоровье после инфаркта

На психическое здоровье может сказываться сердечный приступ. Есть люди, которые отрицают свою болезнь и не хотят менять свой образ жизни. Из-за новых ограничений возникают тревога и депрессия. В таких случаях нужно обратиться за консультацией к психологу или психотерапевту. Важно сохранять оптимистичный настрой, чтобы предотвратить патологические изменения личности и развитие невроза. Если пациент постоянно раздражен, находится в мрачном настроении, испытывает проблемы со сном, боится слушать свое сердце и оставаться в одиночестве, то он нуждается в помощи. Психологическая реабилитация пройдет быстрее, если пациент вернется к обычной жизни и начнет работать. Секс после инфаркта? Можно, но советуем предварительно проконсультироваться с врачом.
После прошедшего инфаркта требуется постоянное попечение врача-кардиолога, особенно того, кто близко знаком с вашей медицинской историей. Этот врач будет в состоянии корректировать дозировку препаратов, а также рекомендовать проведение дополнительных исследований. Он должен быть бдительным и не упустить возможную опасность, которая может требовать стентирования или шунтирования. Проведение этих хирургических вмешательств способствует предотвращению повторного инфаркта.
Лекарства после инфаркта
Ангиотензинпревращающий фермент ингибиторы борются с повышенным артериальным давлением и препятствуют неблагоприятным изменениям в работе сердца после инфаркта. Бета-адреноблокаторы замедляют сердечный ритм, улучшают питание мышц сердца и контролируют сердечную недостаточность. Антиагреганты предотвращают образование тромбов. После инфаркта антиагреганты следует принимать на протяжении всей жизни, они снижают риск повторного инфаркта на треть. Кардиомагнил является самым популярным препаратом-антиагрегантом в России. Его дозировка составляет 75 мг ацетилсалициловой кислоты. Эта доза является эффективной и одновременно имеет высокий уровень безопасности. Статины понижают уровень холестерина.
Чтобы сердце продолжало служить надолго после перенесенного инфаркта, необходимо следовать рекомендациям и настроиться на выздоровление. Заботясь о своем здоровье должным образом, вы создадите благоприятные условия для его долгой работоспособности.
Подготовлено на основе предоставленных материалов:
Книга «Повторные инфаркты миокарда» авторства В.Г. Попова, изданная в 1971 году издательством «Медицина», содержит информацию о рецидивах инфаркта миокарда и их последствиях. Предлагаемая на странице 200 книги статья представляет собой детальное описание этой проблемы, снабженное доказательствами и рекомендациями, направленными на предотвращение повторных инфарктов. Это важное научное исследование, которое может быть полезно медицинским специалистам и всем, кто интересуется здоровьем сердца.
Барбараш и соавторы изучили основные факторы, которые влияют на вероятность повторного инфаркта миокарда. Результаты исследования были опубликованы в журнале «Сердце». В статье были представлены данные, полученные от практикующих врачей, и рассмотрены различные аспекты риска повторного инфаркта миокарда. Эта работа может быть полезна для врачей, которые занимаются лечением и профилактикой сердечно-сосудистых заболеваний.
Информация о лечении острого инфаркта миокарда с подъемом сегмента ST находится на официальном сайте Министерства здравоохранения Российской Федерации. Представленные рекомендации являются актуальными на текущую дату.
Книга «Клиническая фармакология», редактированная В.Г. Кукесом, была издана в 2008 году издательством «ГЭОТАР-Медиа». В ней представлены различные аспекты фармакологии в клинической практике. Она содержит полезную информацию по вопросам применения лекарственных препаратов и их воздействия на организм человека. Темы, затронутые в книге, включают в себя механизмы действия препаратов, фармакокинетику и фармакодинамику, фармакотерапию и многое другое. Это ценный ресурс для специалистов в области медицины и фармации, а также для студентов и всех, интересующихся фармакологией. Книга содержит информацию, полезную как для практического применения, так и для расширения теоретических знаний в области фармакологии.
Ацетилсалициловая кислота с магния гидроксидом, известная как Кардиомагнил, является наиболее часто назначаемым препаратом в категории препаратов с таким МНН. В соответствии с данными исследования PrIndexтм, проведенного ООО «Ипсос Комкон» в 16 городах России в период с осени 2014 года по второй квартал 2020 года, терапевты и врачи общей практики чаще всего предписывают данный препарат.
Коллаборативный мета-анализ, проведенный Антитромботическим коллаборационным исследованием, рассмотрел случайные клинические исследования применения антиагрегантной терапии для профилактики летальных исходов, инфаркта миокарда и инсульта у пациентов высокого риска. Результаты этого исследования были опубликованы в журнале BMJ в 2002 году и подтвердили эффективность антиагрегантной терапии в данной категории пациентов.
Руководство по использованию медицинского препарата Кардиомагнил для лечебных целей. Регистрационный номер препарата в России: П№013875/01.
В исследовании, проведенном Serebruany и коллегами (2004 г.), были проанализированы данные 338 191 пациента, зарегистрированных в 50 случайных контролируемых исследованиях, для оценки риска кровотечений при применении противоагрегантных препаратов. Результаты указывают на значительный риск кровотечных осложнений у пациентов, принимающих такие лекарственные средства. Они были опубликованы в журнале «American Journal of Hematology» и могут быть полезны для принятия решений в клинической практике.
Исследование, проведенное Яковенко Э. П., Краснолобова Л. П., Яковенко А.В. и их коллегами, обнаружило, что применение препаратов ацетилсалициловой кислоты оказывает влияние на состояние слизистой оболочки желудка у пациентов пожилого возраста, страдающих сердечно-сосудистыми заболеваниями. Полученные результаты могут быть полезны для кардиологической практики и предоставить новые возможности для оптимизации лечения данной категории пациентов.
Исследование, проведенное Баркаганом З.С. и его коллегами, было посвящено сравнительному анализу основных и побочных эффектов различных форм ацетилсалициловой кислоты. Работа, опубликованная в журнале «Клиническая фармакология и терапия» в 2004 году, подробно рассматривает результаты исследования и делает выводы о наиболее эффективных и безопасных формах использования данного препарата.
В исследовании, проведенном Верткиным А.Л., Аристарховой О.Ю., Адониной Е.В. и их коллегами, были изучены вопросы безопасности и фармакоэкономической эффективности различных лекарственных препаратов, содержащих ацетилсалициловую кислоту, у пациентов, страдающих ишемической болезнью сердца. В результате исследования было установлено, что применение данных препаратов является безопасным и экономически эффективным методом лечения указанного заболевания. Данное исследование было опубликовано в журнале «Русский медицинский журнал» в 2009 году.
Как пережившим инфаркт пациентам прожить долгую счастливую жизнь
Как пережившим инфаркт пациентам прожить долгую счастливую жизнь
Данные ВОЗ свидетельствуют о том, что в течение последних двадцати лет болезни сердца продолжают оставаться основной причиной смертности во всем мире. В России наблюдается аналогичная ситуация, и в начале пандемии ситуация значительно ухудшилась, что привело к росту смертности от заболеваний сердечно-сосудистой системы. Исследование центра имени В.А. Алмазова Минздрава России подтверждает эти данные. Тем не менее, благодаря правильному лечению пациенты сегодня имеют возможность наслаждаться долгой и счастливой жизнью. Доктор медицинских наук, профессор, ведущий научный сотрудник Национального медицинского исследовательского центра кардиологии Минздрава РФ Роман Михайлович Шахнович рассказывает о том, как он помогает людям с острыми сердечно-сосудистыми заболеваниями.
Роман Михайлович, в прежних своих выступлениях вы отмечали, что люди, страдающие сердечно-сосудистыми заболеваниями, подвержены опасности во время пандемии COVID-19. Поделитесь, пожалуйста, информацией о существующих статистических данных на эту тему.
Существует негативная связь между коронавирусной инфекцией и заболеваниями сердца и сосудов (ССЗ). У пациентов с ССЗ, особенно с ишемической болезнью сердца, вероятность развития тяжелого течения заболевания и смерти увеличивается в четыре раза. Также риск инфаркта у пациентов, заразившихся COVID-19, увеличивается в восемь раз в сравнении с людьми того же возраста без инфекции. Эти данные основаны на шведском регистре, где проведено сравнение с контрольной группой, состоящей из людей того же возраста. Таким образом, увеличение риска инфаркта у пациентов с COVID-19 наблюдается даже при сравнении с более молодой возрастной группой, где инфаркт развивается реже.
– Каково определение высокого ишемического риска?
Повышенный ишемический риск представляет собой значительную опасность возникновения осложнений и вероятность развития серьезных сердечно-сосудистых заболеваний, особенно инфаркта и инсульта. В большинстве случаев это связано с последствиями образования тромбов внутри сосудов. Такое состояние характеризуется острой преградой сосудов и критическим дефицитом кислорода в определенных органах. Если тромбоз происходит в сердце, это может привести к инфаркту миокарда, а если в мозге – к инсульту.
Факторы, способствующие возникновению ишемических заболеваний и увеличивающие риск их развития, получили широкую известность. Среди них можно выделить возраст, принадлежность к мужскому полу, наличие сахарного диабета, табачная зависимость, а также повышенное артериальное давление и наследственная предрасположенность. Особенно подвержены риску пациенты, уже пережившие ишемический эпизод, такой как инфаркт или инсульт. В связи с тем, что организм уже сталкивался с таким осложнением, все указанные факторы представляют угрозу повторного возникновения подобной ситуации.
– Сколько времени требуется для лечения пациента, который перенес инфаркт миокарда, чтобы предотвратить повторный приступ?
Если у пациента произошел сердечный приступ, то это происходит из-за двух нехороших процессов. Во-первых, в сосудах сердца, в коронарной артерии, образуется атеросклеротический налет — бляшка из холестерина. Во-вторых, на поверхности этой бляшки образуется тромб — сгусток крови, который, словно плотина, перекрывает кровоток, из-за чего определенная часть сердечной мышцы перестает получать питание и перестает функционировать. Именно это состояние и называется сердечным приступом. Поэтому основные методы лечения — снижение уровня холестерина для предотвращения атеросклероза и проведение антитромботической терапии для предотвращения повторного образования тромбов.
Рекомендуется продолжать лечение на протяжении всей жизни, так как оставить ситуацию без контроля означает подвергнуть себя значительному риску повторных осложнений. Основной риск сосредоточен в первые годы после заболевания, но со временем он снижается, хотя остается. Поэтому важно предупреждать и принимать соответствующие лекарства. В настоящее время программу льготного лекарственного обеспечения продлили на два года, и это замечательно, потому что проблемы не ограничиваются одним годом. Существуют как федеральные, так и региональные программы, которые расширяют ассортимент доступных лекарств.
Как повлияет на продолжительность и качество жизни пациента регулярное посещение лечащего врача и соблюдение рекомендаций по лечению и образу жизни?
Соблюдая все рекомендации врача, отказываясь от вредных привычек, ведя здоровый образ жизни и правильно питаясь, человек может рассчитывать на долгую жизнь. Удивительно, но иногда перенесенный инфаркт может даже продлить сроки жизни, так как правильная вторичная профилактика позволяет предотвратить повторные случаи заболевания и уберечь организм от опасных осложнений. Однако это возможно лишь в том случае, если пациент будет прикладывать усилия: регулярно принимать рекомендованные врачом препараты, следовать диете и поддерживать физическую активность. Тем не менее, каждый отдельный случай имеет свои особенности — иногда первый сердечно-сосудистый приступ может превратить человека в инвалида.
Как можно повысить преданность больных курсу лечения?
Проблема приверженности к лечению является важной проблемой в мире. Она обусловлена различными факторами, но основной из них — это доверие человека к медицине в общем и к его лечащему врачу в частности. Врач должен уделить достаточно времени, чтобы объяснить смысл лечения, почему были назначены определенные лекарства и как они работают. Он должен акцентировать внимание на том, что для большинства пациентов эти лекарства безопасны и хорошо переносятся. Главное, что терапия помогает улучшить качество жизни и продлить ее продолжительность.
Часто возникают опасения относительно возможных токсических эффектов долгосрочного приема лекарств, поскольку речь идет не о временной терапии, а о продолжительном использовании. Психологически сложно принимать препараты на протяжении нескольких лет. Кроме того, даже если большинство из этих лекарств помогают уменьшить вероятность сердечного приступа, пациент не всегда ощущает изменение самочувствия от их приема. С течением времени возникает желание прекратить прием лекарств, чтобы «организм смог отдохнуть». И в первое время такой отказ может не привести к негативным последствиям, что часто неправильно интерпретируется как отсутствие пользы. Поэтому важно заранее объяснить суть этих лекарств и их необходимость для предотвращения возможных сердечно-сосудистых проблем в будущем.
Если появляются непредвиденные явления, необходимо немедленно связаться с медицинским специалистом, чтобы принять правильное решение: изменить препарат, отменить его прием или, возможно, побочный эффект не связан с лекарством вовсе. Важно иметь правильное понимание болезни и быть мотивированным к его лечению. Взаимодействие между врачом и пациентом должно основываться на взаимном доверии и уважении, поскольку врач назначает лекарства, а пациент принимает их.
– Какие советы вы бы дали медикам, занимающимся лечением людей после сердечного приступа, и самим больным?
Я призываю врачей улучшить связь с пациентами. Молодые медики часто используют сложные медицинские термины, которые непонятны пациентам. Необходимо объяснить пациенту его состояние и давать рекомендации таким образом, чтобы он действительно понял врача и, по возможности, согласился с ним. Рассказывая о холестерине, атеросклерозе и ишемической болезни сердца, мы должны понимать, что большинство пациентов не в курсе этих понятий. Умение говорить о профессиональных терминах простым языком — особая черта высококвалифицированных специалистов.
Важно, чтобы пациенты первым делом нашли врача, с которым у них было бы взаимное доверие и общий язык. Риски очень высоки, поэтому самолечение, ориентация на БАДы и нетрадиционную медицину категорически запрещены. Следует принимать только те лекарства, которые назначает ваш лечащий врач, и быть готовыми к продолжительной терапии, поскольку ее эффективность и безопасность основаны на принципах доказательной медицины.
– Каким образом можно получить бесплатные медикаменты?
Жизнь после инфаркта
Жизнь после инфаркта
Ишемическая болезнь сердца (ИБС) в послеинфарктном периоде напрямую зависит от прогрессирования атеросклероза и возникновения осложнений. Стремясь найти оптимальные схемы лечения для пациентов, переживших сосудистую катастрофу, ученые по всему миру изучают эту проблему. Российские исследователи Р.М. Гафурова, У.А. Исламова и А.А. Абдуллаев в своей работе «Динамика конечных точек в послеинфарктном периоде при использовании различных лекарственных схем» рассматривают воздействие разных комбинаций лекарственных препаратов, использованных в сочетании со стандартным лечением, на динамику конечных точек в послеинфарктном периоде. Такие конечные точки, как повторный инфаркт миокарда, нестабильная стенокардия и смерть, были приняты во внимание. Настоящее издание представляет краткий обзор данной научной статьи с надеждой, что представленные в ней данные помогут нашим читателям обновить свои знания о лекарственной терапии в послеинфарктный период.
Основы фармакотерапии в постинфарктный период
Согласно авторам, возможно повышение точности прогноза и качества жизни пациентов, которые перенесли инфаркт миокарда (ИМ), путем профилактики дезадаптивного ремоделирования и нестабильности электрической активности миокарда в послеинфарктном периоде. Для достижения этой цели в стандартной терапии пациентов используются статины, ингибиторы ангиотензин-превращающего фермента (ИАПФ), β-адреноблокаторы (БАБ), антиагреганты и, в последнее время, препарат омега-3‑полиненасыщенных жирных кислот [2, 3, 4]. Кроме того, патогенетически обоснованное, но пока малоизученное, включение в комплекс лечения триметазидина как миокардиального цитопротектора [5, 9]. Несмотря на успешное развитие хирургических и интервенционных методов для лечения пациентов в послеинфарктном периоде, все еще остается актуальным медикаментозное лечение. Большое количество неразрешенных вопросов вторичной профилактики ишемической болезни сердца после Q-ИМ требует поиска новых комбинаций лекарственных препаратов и их внедрения в практику для достижения более эффективного лечения.
Лекарственная терапия после инфаркта: результаты исследования
В проведенном рандомизированном исследовании, на котором основаны работы Гафурова Р. М. и коллеги, были учтены результаты двухлетнего наблюдения за 316 пациентами, перенесшими инфаркт миокарда, в муниципальной поликлинике № 4 Махачкалы и клинике кардиологии ДГМА в период с января 2003 года по июнь 2010 года. Основная цель исследования заключалась в следовании медицинским рекомендациям по изменению образа жизни после инфаркта миокарда в течение двух лет.
В группе под контролем (103 пациента) была применена обычная терапия, включающая ацетилсалициловую кислоту, симвастатин, эналаприл, метопролол и при необходимости другие препараты. В первой группе (107 пациентов) больным был назначен триметазидин в сочетании с обычной терапией. Во второй группе (106 пациентов) были назначены препараты рамиприл и карведилол вместе с триметазидином. Дополнительное лечение в обеих группах было максимально стандартизовано для исключения влияния других факторов.
В исследовании авторы отмечают, что впервые была определена относительная эффективность новых методов лечения и обычной терапии у пациентов, переживших инфаркт миокарда. Эти методы были оценены по итоговым показателям, включающим смерть, повторный инфаркт или нестабильную стенокардию, а также комбинированный показатель, учитывающий все эти конечные точки. Было выявлено, что наибольшую эффективность в снижении частоты осложнений в послеинфарктном периоде показывает сочетание триметазидина с рамиприлом и карведилолом, в то время как обычное лечение с использованием эналаприла и метопролола без триметазидина демонстрирует наименьшую эффективность.
Карведилол после инфаркта
Карведилол, который входит в лечебную схему, обладает тремя уникальными характеристиками: высокой селективностью к сердечным клеткам, способностью расширять сосуды и активностью антиоксидантов. Он имеет ярко выраженное гипотензивное и антиангинальное действие, что широко применяется для лечения гипертонической болезни, ишемической болезни сердца и хронической сердечной недостаточности, вызванной ишемической болезнью сердца [10]. Максимальный профилактический эффект бета-адреноблокаторов достигается, если они назначаются в первые дни после развития инфаркта миокарда и принимаются в течение 6 месяцев. Кроме того, антиишемические, антиаритмические и антиагрегационные свойства карведилола являются основанием для его длительного назначения с целью профилактики хронической сердечной недостаточности и улучшения качества жизни у пациентов, перенесших Q-инфаркт миокарда.
Рамиприл после инфаркта
Особенности фармакокинетики и фармакодинамики рамиприла позволяют отнести его к одному из первых препаратов из группы ингибиторов ангиотензинпревращающего фермента (ИАПФ), применяемых в лечении пациентов после инфаркта миокарда (ИМ) [6]. Рамиприл отличается от других ИАПФ максимальным продолжительным действием, высокой липофильностью и взаимодействием с тканями. Согласно данным, лечение эналаприлом, фозиноприлом, каптоприлом, квинаприлом и лизиноприлом сопровождалось значительно выше смертностью по сравнению с терапией рамиприлом. Только у пациентов, получавших периндоприл, выживаемость была практически такой же, но немного ниже, чем при применении рамиприла. Важно отметить, что существенное и значимое снижение смертности сохраняется на протяжении длительного времени после инфаркта миокарда, даже при отмене ИАПФ [7]. Гафурова Р. М. и ее соавторы отмечают, что анализ результатов различных рандомизированных исследований показывает, что наибольшее снижение смертности после крупного инфаркта миокарда наблюдается только у пациентов с клиническими признаками сердечной недостаточности или скрытой дисфункцией левого желудочка (фракция выброса менее 40%) [1].
Лучшая комбинация препаратов после инфаркта миокарда
Согласно авторам статьи, наиболее эффективным вариантом оказалось сочетание рамиприла, карведилола и триметазидина, которое значительно сократило количество эпизодов ишемии миокарда, как с болями, так и без них, а также снизило частоту экстрасистолий в период после инфаркта. Другие комбинации также сокращали частоту регистрации ишемии миокарда во время восстановления после инфаркта, но в меньшей степени, что соответствует результатам других исследований [8].
Результаты проведенного исследования свидетельствуют о том, что добавление триметазидина в стандартную терапию в первые полгода после инфаркта миокарда у пациентов с Q-инфарктом позволяет снизить количество повторных инфарктов миокарда на 33% по сравнению с контрольной группой в течение первых двух лет. А также уменьшить возникновение сердечно-сосудистых осложнений на 41%, количество смертельных исходов на 30% и общий показатель (смерть, нестабильная стенокардия, повторный инфаркт миокарда) на 35%. Кроме того, комбинированное применение триметазидина, рамиприла и карведилола в период после инфаркта миокарда приводит к еще большему улучшению клинических показателей: снижается количество повторных инфарктов миокарда на 42%, сердечно-сосудистых осложнений на 55%, смертельных исходов на 38% и общий показатель на 52%.
Согласно авторам, использование рамиприла и карведилола в адекватных дозах при реабилитации пациентов после инфаркта является более предпочтительным, чем эналаприл и метопролол, применяемые в стандартной терапии. Результаты исследования могут быть использованы в качестве научного обоснования для применения различных лечебных схем во вторичной профилактике ишемической болезни сердца в постинфарктном периоде. Комплексное лечение, включающее ингибиторы АПФ, блокаторы адреноблокаторов и триметазидин, проводимое на протяжении первых шести месяцев после перенесенного Q-инфаркта миокарда под наблюдением в амбулаторных условиях, оказывается достаточным для предотвращения электрической нестабильности миокарда в течение двухлетнего периода. В свою очередь, это помогает предотвратить различные, включая фатальные, нарушения ритма и проводимости сердца в постинфарктном периоде.
Что делать после инфаркта
Что делать после инфаркта?

Главный вопрос, который беспокоит людей, когда они переживают инфаркт, заключается в том, как вести себя после этого. Можно ли вернуться к прежней полноценной жизни и насколько долго продлится процесс восстановления? Врачи утверждают, что при соблюдении определенных правил и предосторожностей, контроле состояния здоровья и регулярных обследованиях, можно дожить до старости и быть счастливым. Однако многое зависит от различных факторов, а также от силы воли самого пациента — сможет ли он избавиться от вредных привычек, вести здоровый образ жизни и правильно питаться. Чтобы достичь этого, необходимо своевременно обратиться к врачу, чтобы правильно лечить инфаркт в период его обострения и после его окончания.

Как определить наличие аллергии и какие вещества вызывают аллергическую реакцию?
Инфаркт: если бы знать раньше…
По данным статистики, до 10-12% случаев инфаркта миокарда заканчиваются летальным исходом. Остальные пациенты выживают, но их восстановление может быть разным, и не все из них способны вернуться к полноценной жизни. Это зависит от степени повреждения сердечной мышцы и своевременности проведения реабилитационных мероприятий. К сожалению, до 80-90% пациентов обращаются за медицинской помощью в крайних случаях, когда инфаркт уже произошел, и только около 10-20% обращаются при первых симптомах. Часто помощь приходит слишком поздно, когда ткани уже начинают отмирать. В результате, многие вынуждены провести месяцы и даже годы на лечении после инфаркта. Многие из них говорят, что если бы они могли вернуться назад, они бы сразу же обратились к врачу при первых признаках. Это позволило бы им избежать сложной и длительной реабилитации и инвалидности.
Тем не менее, хотя те, кто пережил инфаркт, хорошо понимают необходимость соблюдать осторожность. Эта коварная болезнь может привести к необратимым изменениям в сосудах, что в результате может вызвать повторное возникновение ишемии миокарда. Рецидив, часто более тяжелый, может оказаться слишком опасным для уже ослабленного сердца. Первый эпизод для многих становится физическим испытанием и моральным потрясением, которые, в конце концов, заставляют пересмотреть свое отношение к здоровью и образу жизни.
Предотвращение инфаркта миокарда
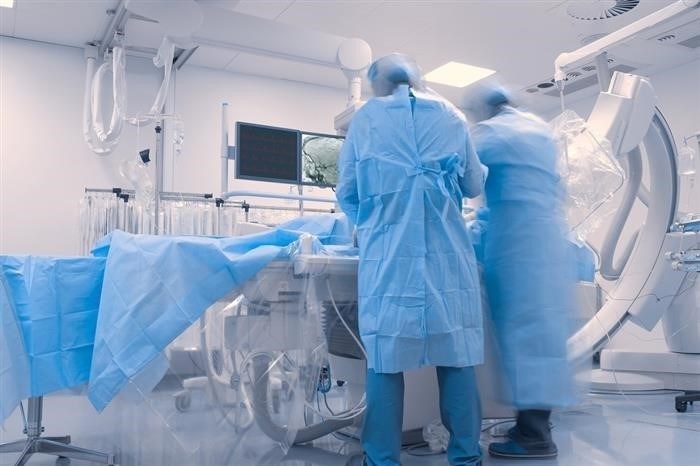
Нарушение проходимости коронарных артерий, вызванное их атеросклеротическим поражением, является главной причиной развития инфаркта миокарда. Сегодня стентирование коронарных сосудов считается одним из методов профилактики инфаркта миокарда, связанного с ишемической болезнью сердца. Эта операция проводится без вскрытия грудной клетки, с использованием новейших технологий. Через отверстие в бедре вводится гибкий длинный катетер, который под контролем специальных мониторов достигает сердечно-сосудистой системы. В области сужения с помощью специального расширителя (стента) восстанавливается нормальная просветность сосуда, что обеспечивает достаточное поступление крови в миокард. Это позволяет не только предотвратить повторный инфаркт миокарда, особенно при наличии угрозы рецидива, но и устранить многие негативные последствия ишемической болезни сердца. Такая операция является особенно эффективной для молодых работоспособных людей, уже перенесших инфаркт миокарда и стремящихся предотвратить повторные эпизоды.
После инфаркта: методы реабилитации

Медики часто говорят пациентам, что после перенесенного инфаркта судьба дает им второй шанс исправить отношение к своему здоровью. От самого пациента будет зависеть, насколько долго и качественно он проживет следующие годы. Необходимо начать с осознания причин первого приступа и устранения их максимально возможно, а также заботы о своем здоровье и реабилитации.
Если после инфаркта обнаруживаются серьезные осложнения, связанные с сердечно-сосудистой системой, может возникнуть необходимость в оперативной коррекции этих проблем (если это возможно). Применяются различные методы, такие как стентирование, пластика сосудов и другие, особенно если сердечный ритм нарушен. Процесс реабилитации включает постепенное возвращение пациента к обычной жизни, профилактику различных заболеваний, которые могут негативно сказаться на функционировании сердца, а также прием определенных лекарственных препаратов. Часто пациентам после инфаркта рекомендуется проходить реабилитацию в специализированных санаториях, поскольку это очень эффективный метод. Помимо медицинских процедур и приема лекарств под наблюдением врачей, люди проходят психологическую коррекцию и учатся приспосабливаться к своему новому состоянию — наличию рубца на сердце. Иногда им требуется психологическая помощь и поддержка от других пациентов, чтобы изменить свою жизнь в пользу здоровья. Кроме того, для молодых пациентов реабилитация также включает постепенное возвращение не только к обычной жизни, но и к трудовой деятельности.
Что важно в период реабилитации?
После сердечного приступа особенно важна поддержка и забота близких. Именно они часто помогают пациентам в борьбе за жизнь. Важно, чтобы не только сам пациент, но и его родные осознавали, что процесс восстановления начинается еще в госпитале на острой стадии и продолжается на протяжении всей его жизни. Иногда позитивные эмоции и желание вернуться к своей семье помогают больше, чем самые эффективные лекарства и операции. Врачи знают об этом хорошо. После выписки из госпиталя родственники должны создать наиболее подходящую обстановку для лечения и восстановления больного, проявлять понимание к его изменяющемуся настроению и психологическому состоянию. Известно, что чем раньше пациент вернется к обычной обстановке и близким людям, и чем меньше его будут рассматривать как инвалида, тем лучше для его выздоровления.
Шансы выжить после обширного инфаркта миокарда (сердца), последствия, как улучшить прогноз
Шансы выжить после обширного инфаркта миокарда (сердца), последствия, как улучшить прогноз
Лечение обширного инфаркта миокарда хирургическим путем способно восстановить нормальный кровоток в организме с высокой скоростью. Среди срочных методов лечения, особое место занимает перкутанное коронарное вмешательство. Это негрубая хирургическая процедура, при которой врач, с помощью маленького катетера, расширяет узкое место в артерии, проникая через крупный сосуд. Конец катетера оснащен специальным баллоном. Инфляция и дефляция баллона способны расширить просвет артерии.
Проведение такой процедуры получило название баллонирование. Если специалист после расширения сосуда вводит небольшую металлическую конструкцию (стент), то данная операция называется стентирование. Если прошло менее 12 часов с начала приступа, то чрескожное коронарное вмешательство является эффективным.
Последствия инфаркта
При возникновении рубца на месте некроза ткани необходимо восстановить его сократительную функцию. Если этот процесс не происходит должным образом, симптомы последствий инфаркта миокарда могут проявиться таким образом:
Осложнения инфаркта миокарда могут возникнуть в разные периоды времени, что приводит к выделению ранних и поздних осложнений. Весь промежуток после инфаркта условно разделен на два: ближайший — до 6 месяцев, и отдаленный — после 6 месяцев.
Симптомы, диагностика ОИМ
У инфаркта бывают две разновидности симптомов:
Характеристическими признаками ОИМ являются:
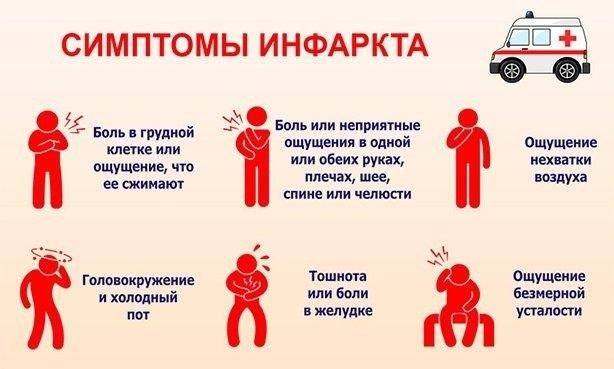
Грудная боль, характерная для предынфарктного состояния, имеет свои особенности, которые отличают ее от приступов обычной стенокардии.
Отличительные признаки заболевания их симптомами схожи с другими нарушениями: бронхиальной астмой, острым панкреатитом, инсультом. Необычная боль отличается менее интенсивными болями в груди.
Для выявления органических интеллектуальных нарушений необходимо провести комплексное инструментальное исследование.
Диета
Осложнения инфаркта миокарда стали предметом исследования во многих диссертациях и рефератах. Во всех этих работах подчеркивается важность соблюдения специальной диеты, особенно в период лечения и восстановления после серьезного инфаркта миокарда.
После обнаружения заболевания связанного с питанием, пациенту запрещается употреблять соль. Вместо этого ему рекомендуется питаться овощными супами, нежирными молочными продуктами, жидкими кашами и свежевыжатым морковным соком.
Далее, согласно диете после сердечного приступа необходимо полностью исключить или ограничить употребление остреньких специй, жирных продуктов (включая мясо, сало, рыбу, птицу), крепкого кофе и чая, солений и копченостей, сладостей, алкоголя, а также изделий из муки.
После сердечного приступа, особое внимание уделяется питанию, которое способствует эффективному укреплению сердечной мышцы и активному выводу вредных метаболических продуктов.
Список продуктов, подходящих для потребления после инфаркта, является весьма обширным.
Чтобы не нагружать пищеварительную систему, рекомендуется употреблять пищу маленькими порциями каждые 3-4 часа.
Причины заболевания
Обильное развитие сердечного приступа обусловлено тромбозом, который часто возникает как осложнение атеросклероза – процесса образования атеросклеротического налета на стенках кровеносных сосудов.
Когда такое образование становится великим, оно способно разорваться или повредиться, что приводит к формированию тромба. Этот тромб блокирует просвет сосуда, что приводит к нарушению поступления кислорода в клетки сердечной мышцы. Это вызывает гибель миокарда. Чем больше площадь, которую закрывает закупоренный сосуд, тем больше клеток погибает. Если пациента быстро доставляют в больницу, врачи могут удалить тромб и уменьшить площадь некроза.
Факторы риска называются косвенными причинами обширного инфаркта. Они сами по себе не способны вызвать развитие ОИМ, однако увеличивают вероятность возникновения этой патологии. В их число входят:
Частые вопросы
Каковы перспективы выживания в результате сильного инфаркта миокарда?
Шансы на выживание после обширного инфаркта миокарда зависят от разнообразных обстоятельств, включая оперативность оказания медицинской помощи, предварительное состояние пациента, его возраст и наличие сопутствующих заболеваний. В целом, современные методы лечения демонстрируют признаки повышения шансов на спасение жизни.
Какие возможны последствия после широкого повреждения сердечной мышцы?
Следствия после обширного инфаркта миокарда способны привести к неполадкам в работе сердца, образованию рубцовой ткани, нарушениям ритма сердца, развитию сердечной недостаточности, а также вызвать психологические и эмоциональные трудности. Процесс реабилитации и последующего лечения нацелен на минимизацию возникших последствий.
Каким образом можно повысить точность прогноза после значительного инфаркта миокарда?
Для улучшения прогноза после перенесенного сердечного приступа важно обратиться за медицинской помощью как можно раньше. Кроме того, необходимо тщательно следовать рекомендациям врачей относительно режима и лечения, а также придерживаться здорового образа жизни. Это включает правильное питание, регулярную физическую активность и отказ от вредных привычек. Кроме того, важно регулярно наблюдаться у кардиолога для контроля состояния здоровья.
Полезные советы
Один из главных рекомендаций
Пожалуйста, следуйте рекомендациям специалиста и придерживайтесь назначенного курса лечения. Вам нужно принимать прописанные лекарства, соблюдать рекомендации по питанию, поддерживать физическую активность и регулярно посещать кардиолога.
Рекомендация номер два
Внесите изменения в свой образ жизни: избавьтесь от вредной привычки курить, следите за уровнем холестерина и давления, поддерживайте здоровый вес, ограничьте употребление алкоголя и стремитесь к уменьшению стресса.
Одна из полезных рекомендаций, которую стоит учесть, — это третий совет.
Для повышения физического и эмоционального состояния после сердечного приступа рекомендуется использовать меры реабилитации, включающие физическую реабилитацию, психологическую поддержку и обучение самомассажу.
